Del examen físico segmentario
Examen del abdomen
En el abdomen se ubican distintas
vísceras, entre las que destacan el hígado y vías biliares, gran parte del tubo
digestivo; el bazo; riñones, uréteres, vejiga; glándulas suprarrenales; además,
en la mujer: útero, trompas de Falopio y ovarios y, en el hombre, la próstata.
Cada una de estas estructuras tiene una ubicación y tamaño, desempeña funciones
y es fuente de alteraciones y enfermedades. El detalle conviene revisarlo en
textos de anatomía y fisiopatología.
El examen mismo conviene efectuarlo
en dos etapas:
A. Un examen general
B. El examen de las vísceras, propiamente
tal
Se debe tener el cuidado de incluir las regiones
inguinales. Además, se puede complementar con el examen rectal y el
ginecológico.
Referencias anatómicas:
Algunos puntos de referencia, son:
- los rebordes costales
- el apéndice xifoides
- el ombligo
- las espinas ilíacas ántero-superiores en cada lado
- las regiones inguinales
- el borde superior del pubis
División del abdomen por cuadrantes:
Se trazan dos líneas
imaginarias perpendiculares que pasan por el ombligo. De esta forma se delimitan
cuatro cuadrantes:
- superior derecho
- superior izquierdo
- inferior derecho
- inferior izquierdo
División del abdomen en nueve sectores:
Se trazan dos líneas
verticales y dos horizontales. Las dos primeras son la continuación de las
líneas medioclaviculares que se prolongan hacia abajo hasta los lados del pubis.
De las dos líneas horizontales, una pasa por el reborde costal (aproximadamente
la 10ª costilla), y la otra pasa por las crestas ilíacas ántero-superiores. Se
constituyen así nueve sectores (entre paréntesis se indican las estructuras
intra-abdominales que se ubican en esos sectores):
en el tercio más alto:
- hipocondrio derecho (lóbulo hepático derecho, vesícula
biliar, parte del riñón derecho, glándula suprarrenal, ángulo hepático del
colon).
- epigastrio (estómago, duodeno, páncreas, parte del hígado,
aorta, vena cava inferior)
- hipocondrio izquierdo (bazo, cola del
páncreas, ángulo esplénico del colon, polo superior del riñón izquierdo,
glándula suprarrenal)
en el tercio medio:
- flanco derecho (parte del riñón derecho y del colon
ascendente)
- región umbilical (porción inferior del
duodeno,
- intestino delgado, aorta, vena cava inferior
-flanco izquierdo
(parte del riñón izquierdo y del colon descendente)
- en el tercio inferior:
- fosa ilíaca derecha (ciego, apéndice,
extremo inferior del íleon, ovario, desembocadura del uréter, canal inguinal)
- hipogastrio (útero, vejiga, colon sigmoides)
- fosa ilíaca
izquierda (colon sigmoides, ovario, desembocadura del uréter, canal
inguinal)

En la pared posterior del abdomen se reconocen
fundamentalmente las regiones lumbares (se extienden desde las últimas
costillas hasta las crestas ilíacas). El tercio superior de los riñones queda a
la altura de las costillas flotantes (11 y 12).
Irradiación de los dolores:
Conviene tener presente dónde se
proyecta el dolor que se genera en distintas estructuras. Algunos ejemplos son
los siguientes:
- de la vesícula: en el hipocondrio derecho, pero también en epigastrio
- del estómago y duodeno: en el epigastrio y, eventualmente, en la región
umbilical. Una úlcera penetrante hacia el retroperitoneo puede generar dolor en
la región lumbar.
- del bazo: en el hipocondrio izquierdo
- del intestino delgado: cólicos intestinales provenientes del intestino
delgado producen dolor en la región umbilical o en todo el abdomen
- del colon: cólicos intestinales provenientes del colon producen dolor en el
hipogastrio o en todo el hemiabdomen inferior; las diverticulitis del colon
descendente producen dolor en la fosa ilíaca izquierda y el flanco izquierdo;
las apendicitis duelen de preferencia en la fosa ilíaca derecha.
- del riñón: duele especialmente en la fosa lumbar correspondiente, pero
también el dolor puede tener una irradiación hacia el flanco correspondiente. Si
el dolor se genera del uréter (por ejemplo, por una litiasis), el dolor se
irradia hacia la región inguinal y genitales externos.
- vejiga: molesta en el hipogastrio. A veces, se presentan dolores irradiados.
Por ejemplo:
- una neumonía basal puede proyectar dolor hacia el hipocondrio del mismo lado
- un infarto agudo de la cara inferior del corazón puede doler en el
epigastrio
- un herpes zóster intercostal, a veces se asocia a dolores referidos al
abdomen
- un neumoperitoneo o un proceso anexial, puede proyectar dolor a un hombro.
Examen del abdomen.
Aspectos que conviene tener presentes al realizar el examen:
- colocar al paciente en decúbito dorsal
- examinar por el lado derecho (pero conviene tener la capacidad de examinar
por ambos lados)
- disponer de una iluminación adecuada
- tratar de no tener las manos ni el instrumental fríos
- pedir al paciente que se relaje (tener una delicadeza especial en personas
que sufren de cosquillas)
- exponer el abdomen en forma amplia de modo de efectuar una buena observación
(desde la parte baja del tórax hasta las regiones inguinales). Conviene tener
cuidado por el pudor del paciente, pero sin dejar de examinar en forma adecuada.
- no olvidar de examinar las regiones inguinales
- las zonas dolorosas conviene examinarlas al final

Inspección.
Conviene fijarse en lo siguiente:
- la forma del abdomen
- identificar áreas más prominentes o asimétricas
- cicatrices
- hernias
- lesiones de la piel
- presencia de circulación colateral
- latidos
- los movimientos respiratorios: lo normal es que con la inspiración se
produzca un abombamiento del epigastrio al descender el diafragma. En algunas
insuficiencias respiratorias, el diafragma no se contrae y es arrastrado hacia
el tórax en la inspiración, con lo que el abdomen en vez de “abombarse” se
deprime: esto se conoce como respiración paradojal.
La
forma
del abdomen puede ser diferente. Esto depende de la edad, de la relación
entre el peso y la talla, de la constitución del cuerpo, de lo atleta o
sedentaria que sea la persona y de alteraciones que puedan existir: tumores,
ascitis, meteorismo (gas aumentado en el intestino). Normalmente tiene una forma
redondeada o plana. En personas delgadas y en decúbito dorsal se aprecia un
abdomen excavado (
escafoide o
cóncavo). Si se aprecia abultado se
habla de un abdomen
globuloso o
prominente. Cuando en decúbito
supino el abdomen impresiona que se "rebalsa" hacia los lados se le llama
en
alforjas; si estando de pie, se aprecia un gran pliegue que cuelga del
hemiabdomen inferior se llama
en delantal.
La presencia de tumores o
masas es otra importante observación. El aumento de volumen por un útero grávido
es algo bien conocido. Algo parecido, pero localizado en el hipogastrio, ocurre
con una vejiga distendida que no puede vaciarse (
globo vesical). Una gran
esplenomegalia podrá dar un abultamiento en el cuadrante superior izquierdo; una
hepatomegalia, en el cuadrante superior derecho.
En ocasiones se ven
estrías de distensión que corresponden a rotura de fibras elásticas de la
piel. Se encuentran en los flancos y partes bajas del abdomen. Se ven en mujeres
que han tenido embarazos y en obesos que han bajado de peso y son de color
blancas. A veces, se encuentran
estrías de color púrpura las que en el
contexto de una obesidad de predominio central e hipertensión arterial, pueden
ser manifestación de una enfermedad de Cushing.
En hemorragias que afectan
el retroperitoneo (por ejemplo, en una pancreatitis grave), pueden aparecer
equímosis en la región umbilical (
signo de Cullen) o en los flancos
(
signo de Turner).
En cuadros de obstrucción intestinal,
especialmente en personas delgadas, es posible ver los movimientos peristálticos
de las asas intestinales.
El ombligo normalmente es umbilicado (hundido) o
plano. Cuando existe ascitis se puede ver evertido (protruye hacia afuera). Una
onfalitis es una inflamación del ombligo que se manifiesta por
enrojecimiento y secreción.
La distribución del vello pubiano es diferente
en el hombre que en la mujer. En el primero tiene una distribución romboidal,
llegando hasta el ombligo. En la mujer es de tipo triangular (ginecoide), sin
extensión del vello hacia el obligo. Esta distribución se altera en algunas
enfermedades (por ejemplo, en los hombres con cirrosis hepática tiende a
adquirir una distribución ginecoide)
Hernias:
La presencia de hernias se hace más evidente cuando la
persona puja y/o se pone de pié. Las más frecuentes son las hernias umbilicales,
inguinales y crurales. Menos frecuente es la hernia de la línea blanca o alba
(línea entre el ombligo y el apéndice xifoides). Esto es diferente de la
diátesis de los rectos abdominales, en la que se aprecia un abombamiento
a nivel de la línea alba cuando la persona puja.
Una
hernia
incisional ocurre en relación a la cicatriz de una operación, cuando los
planos profundos no cerraron bien. Una
evisceración es cuando la herida
se abre totalmente y se logran ver las vísceras.
Cicatrices:
Tradicionalmente se han distinguido varias
cicatrices quirúrgicas, pero con la introducción de las cirugías a través de
laparoscopías, esto ha cambiado. En todo caso, conviene saber reconocer:
- cicatriz de McBurney: usada en apendicectomías (se ubica en el
cuadrante inferior derecho y tiene una orientación oblícua). A veces, algunas
apendicectomías se efectúan a través de una laparotomía paramediana derecha
infraumbilidal.
- cicatriz de Kocher: usada en colecistectomías y cirugías hepáticas
(es una incisión subcostal derecha, paralela al reborde costal). Para estas
operaciones también se usa una incisión paramediana derecha
supraumbilical.
- incisión mediana supraumbilical: usada para operaciones del estómago
y otras estructuras del hemiabdomen superior.
- cicatriz de Pfannenstiel: usada para cesáreas y operaciones
ginecológicas (es una incisión arqueada por encima de la sínfisis pubiana). Años
atrás, era frecuente que estas operaciones se hiciera a través de una incisión
mediana infraumbulical
- cicatrices de laparoscopías: son pequeñas cicatrices, de aproximadamente
1 cm, que se ubican en dos o tres sitios (frecuentemente en el ombligo y en uno
o dos sitios más de la pared abdominal)

Tipos de circulación venosa colateral:
Las circulaciones venosas
colaterales anormales que se pueden observar son del siguiente tipo:
- de tipo porto-cava: se notan venas que se irradian desde el ombligo
hacia la periferia; se observa en obstrucciones de la vena porta, situación en
la que la sangre busca camino por otros territorios (en este caso, las venas
periumbilicales).
- de tipo cava-cava: se notan venas por los flancos de la pared
abdominal que siguen un curso ascendente; se observa en obstrucciones de la vena
cava inferior.
Para determinar la
dirección del flujo sanguíneo
de una vena, se apoyan los dedos índices de cada mano sobre un segmento de la
vena, en un trayecto que no reciba tributarias colaterales. Estando los dedos
juntos y aplicando un poco de presión, se separan de modo de exprimir toda la
sangre de ese segmento. A continuación, se levanta uno de los dedos y se ve la
rapidez con la que la vena vuelve a llenarse de sangre: si ocurre
inmediatamente, la sangre fluye en ese sentido. Se repite la maniobra levantando
uno u otro dedo hasta estar seguro de la dirección de la sangre.
Auscultación.
Lo que se trata de auscultar son ruidos que
derivan de la movilidad del intestino y posibles soplos vasculares. Se efectúa
antes de la percusión y la palpación ya que éstas pueden alterar los
ruidos
intestinales o
ruidos hidroaéreos. La auscultación debe ser metódica
y cubrir los distintos cuadrantes del abdomen.
Mediante la práctica, es
necesario familiarizarse con las características de los ruidos intestinales para
poder distinguir cuándo están normales, aumentados o disminuidos. Por ejemplo,
en las diarreas están aumentados en frecuencia e intensidad (es conocido el
"ruido de tripas" de las personas en estas situaciones); en obstrucciones
intestinales en que el intestino lucha por vencer una obstrucción (
íleo
mecánico), los ruidos intestinales tienden a ser más frecuentes y con un
tono elevado (es necesario haberlo escuchado para "grabárselo" en la mente); en
parálisis intestinales (
íleo paralítico), los ruidos están ausentes. En
estos casos conviene escuchar durante un rato prolongado antes de sacar
conclusiones.
Otros ruidos que es posible escuchar tienen relación con
situaciones en las que se acumula mucho líquido mezclado con gas, ya sea en el
estómago o en el intestino. Esto puede ocurrir en obstrucciones de la salida del
estómago (
síndrome pilórico) o en parálisis u obstrucciones intestinales
(cuadros de
íleo): si se sacude al paciente teniendo la membrana del
estetoscopio apoyado en el abdomen es escuchan ruidos semejantes a los que se
producen al agitar un tonel parcialmente lleno de líquido. Esta característica
se llama
bazuqueo gástrico, cuando es por síndrome pilórico, y ruidos de
sucusión intestinal, cuando se relaciona con un íleo (pero en la
práctica, la mayoría de los médicos generalizan y hablan de ruidos de
bazuqueo). A veces estos ruidos se escuchan como algo normal si la
persona ha ingerido recientemente una bebida o un vaso de agua. También se
podrían escuchar, a veces, en cuadros de diarrea, como un fenómeno pasajero, sin
que tenga las implicancias de una obstrucción intestinal.
Otros ruidos que
se pueden auscultar son soplos por flujos turbulentos dentro de las arterias:
- en relación a la aorta abdominal o por irradiación desde el corazón: se
auscultan en la línea media del epigastrio
- en relación a una estenosis de una arteria renal: en el epigastrio, pero un
poco lateral a la línea media, o en las regiones lumbares (ángulo costo-lumbar);
esta es una maniobra que puede rendir especialmente en pacientes hipertensos
(pero es poco frecuente de encontrar).
- otros soplos: por estenosis de arterias ilíacas (por debajo del ombligo,
lateral a la línea media) o de arterias femorales (en las regiones inguinales).
En mujeres embarazadas se pueden auscultar los
latidos cardíacos
fetales a partir de las 16 a 18 semanas. Se escuchan mejor con una corneta
especial que usan los obstetras y matronas o mediante dispositivos con
amplificación.
Percusión.
Normalmente al percutir el abdomen se escuchan ruidos
sonoros que reflejan el contenido de aire en el tubo digestivo.
Frente a un
abdomen distendido, la percusión puede ayudar a diferenciar si la distensión es
por acumulación de gas (
meteorismo), líquido en el peritoneo
(
ascitis), o un aumento de volumen anormal (tumor, globo vesical, útero
miomatoso, etc.).
La forma de interpretar estos sonidos es la siguente:
- si el problema es acumulación de gas en el intestino: se escucha
hipersonoridad o timpanismo
- si el paciente tiene acumulación de líquido en el peritoneo
(ascitis), se recurre a las siguiente maniobras: -la que más rinde es
cambiar de posición a la persona, de un decúbito lateral al opuesto, y
vice-versa: en cada posición se busca en cada flanco el límite entre
lo sonoro (donde todavía hay aire) y lo mate (donde predomina el líquido). Como
se comprenderá, al estar la persona hacia un lado, en el lado que está abajo se
tiende a acumular líquido y en el de arriba se encuentran ruidos sonoros; al
cambiar de posición, se invierte la situación. Si se tuvo la precaución de hacer
una pequeña marca con un lápiz del límite sonoro-mate, se verá un
desplazamiento. Esto se conoce en la jerga médica como
matidez
desplazable. Si la diferencia entre una marca y otra en uno u otro lado es
mayor de 4 cm, sería significativo como para pensar que existe ascitis. En un
cuadro de íleo paralítico, en que se acumula líquido en las asas intestinales,
también se puede encontrar matidez desplazable. En este caso, se deben
considerar otros aspectos clínicos para hacer el diagnóstico diferencial.
-
otras maniobras, pero menos confiables para detectar ascitis, son:
- percutir estando la persona en decúbito dorsal: el área de sonoridad se
tiende a concentrar en la región más central del abdomen y el líquido se reparte
en la periferia.
- efectuar un pequeño golpe en un flanco para producir "ondulaciones" del
líquido y ver si se propagan hacia el otro flanco; para evitar que lo que
"ondule" sea el tejido adiposo de la pared abdominal, se coloca el canto de una
mano en la línea media del abdomen. La propagación de estas ondas constituyen el
signo de la ola. No es un signo confiable.
- si el problema es un útero aumentado de volumen o una vejiga distendida
(globo vesical) se encuentra una matidez en el hipogastrio que tiene una
curvatura hacia arriba siguiendo la forma de la víscera dilatada
- la percusión también se usa para delimitar vísceras como el hígado (se verá
más adelante).
Palpación.
Se comienza efectuando una
palpación
superficial mediante la cual se buscan puntos dolorosos y se evalúa si la
pared abdominal es depresible. Cuando existe resistencia muscular, puede ser
voluntaria o involuntaria. En el primer caso puede deberse a tensión nerviosa,
temor a sentir dolor, frío o cosquillas. Es necesario tranquilizar al paciente y
solicitarle que se relaje. El examinador debe poner su antebrazo y mano en
posición horizontal, y los dedos van examinando ejerciendo una presión suave y
uniforme. Se recorre el abdomen en todos sus cuadrantes teniendo presente qué se
puede llegar a palpar en cada sector de acuerdo a la anatomía normal.
A
continuación se efectúan una
palpación profunda mediante la cual se
identifican con más detalles las estructuras intraabdominales. Es frecuente que
se pueda desencadenar una molestia al presionar sobre el ciego, colon sigmoides
o la aorta. Si se repite la palpación con más cuidado es posible que la molestia
no ocurra. La palpación profunda se puede efectuar con una o las dos manos. En
esto influye mucho la experiencia que el examinador se haya ido formando y
finalmente lo que a él le resulte mejor.
Un examinador delicado trata de
provocar el menor dolor posible, sin perder información necesaria para el
diagnóstico.
Si se siente una masa, se debe precisar:
- localización
- tamaño
- forma
- consistencia
- si es sensible a la palpación
- si tiene latido
- si se desplaza al palparla o con la respiración
- si forma parte de una víscera
Finalmente, con la
información recogida, se trata de interpretar a qué corresponde: ¿una vesícula
inflamada? ¿un globo vesical? ¿una esplenomegalia? ¿un aneurisma de la aorta?
etc.
Ocasionalmente podría ocurrir que se palpa algo, pero no queda claro si
forma parte de la pared abdominal o es intra abdominal. Una maniobra que ayuda a
hacer esta diferenciación es pedir a la persona que se intente sentar mientras
uno está palpando la masa: si es de la pared se sigue palpando más o menos igual
y si es intra abdominal, tiende a palparse menos o desaparecer.
Puntos dolorosos:
Cada afección duele en sitios específicos.
Algunos de ellos son:
- apendicitis: lateral al punto medio de una línea imaginaria entre el
ombligo y la espina ilíaca ántero-superior
- colecistitis aguda: bajo el reborde costal derecho, lateral al borde
externo del músculo recto abdominal
- diverticulitis: duele en el cuadrante inferior izquierdo o la fosa
ilíaca y el flanco izquierdo
Las
peritonitis se deben a una
irritación del peritoneo. Con frecuencia se deben a la perforación de una
víscera hueca (por ejemplo, como complicación de una apendicitis o por
perforación del intestino). Puede ser localizada o difusa, según el proceso
logre ser contenido o no.
El abdomen en estas condiciones es muy sensible y
una palpación suave es capaz de desencadenar dolor. Incluso, las sacudidas que
se producen al percutir el abdomen desencadenan dolor. También cuando el
paciente tose. Se encuentra un signo que tiende a ser bastante característico
que consiste que después de presionar el abdomen y soltar bruscamente, la
persona experimenta un intenso dolor. Este es el
signo de Blumberg. Duele
más al retirar la presión que al ejercerla.
Examen de las vísceras abdominales:
Hígado:
El hígado se ubica preferentemente en la región del hipocondrio
derecho, pero su lóbulo izquierdo se proyecta al epigastrio.
Al examinarlo
se determina:
- su límite superior
- el borde inferior
- la proyección hepática (o sea, la distancia entre el límite superior y el
borde inferior, lo que da una idea de su tamaño)
Determinación
del límite superior del hígado: se efectúa fundamentalmente mediante
percusión. Se percute a nivel de la línea medio clavicular, desde los pulmones
(área sonora) hacia el hígado. En el punto que el sonido cambia de sonoro a mate
se ubica el límite superior del hígado. Esa ubicación se precisa contando el
estacio intercostal correspondiente partiendo desde el segundo espacio
intercostal (que está a la altura del ángulo de Louis) hacia abajo. Lo normal es
que esté a nivel del quinto espacio intercostal derecho, en la línea medio
clavicular.

De lo anterior se puede ver que el hígado en
contacto con la pared abdominal da una “matidez”. Este signo podría no
encontrarse si se interpone un asa de colon entre el hígado y la pared. También
se pierde la “matidez hepática” en cuadros de pneumoperitoneo en que
entre aire a la cavidad peritoneal (por ejemplo, en una perforación gástrica o
intestinal). Determinación del borde inferior del hígado:
seefectúa mediante la palpación. Estando el paciente en decúbito
dorsal, se va con la mano al encuentro del borde inferior al momento que el
paciente efectúa una inspiración. Algunas personas prefieren palpar con la punta
de sus dedos, con la mano en dirección al tórax. Otros lo hacen "enganchando" el
borde inferior con la mano en dirección al abdomen y los dedos flectados.
Conviene partir palpando unos cuantos centímetros por abajo del reborde costal e
ir subiendo hasta lograr sentir el borde inferior (si el hígado fuera muy grande
y no se palpó suficientemente bajo, podría no captarse el borde inferior).

Al mismo tiempo de palpar el borde inferior del
hígado se aprovecha de precisar otras características:
- cuántos centrímetros se proyecta por debajo del reborde costal
- qué consistencia tiene el hígado (lo normal es que sea blando y elástico;
los hígados cirróticos son más duros)
- cómo es el borde (lo normal es que sea redondo; un hígado cirrótico puede
ser más cortante)
- en el caso de hígados que se proyectan varios centímetros bajo el reborde
costal, y en personas delgadas, podría llegara ser posible palpar la superficie
de la víscera (lo normal es que sea liso; hígados cirróticos o tumorales podría
tener una superficie algo irregular o nodular)
- crecimiento lóbulo izquierdo hacia el epigastrio
- Es frecuente que el borde inferior del hígado no se logre palpar,
especialmente en personas con sobrepeso. Cuando la palpación es positiva y el
hígado es normal, se palpa de consistencia blanda pero bien definida, y la
maniobra no es dolorosa. En algunas enfermedades estas características cambian,
por ejemplo:
- en la cirrosis hepática el borde es más cortante y la consistencia es más
dura
- si fuera un hígado tumoral, se podría encontrar grande, firme y nodular.
- si se trata de un paciente con insuficiencia cardiaca, se puede llegar a
palpar un borde redondo, blando y podría ser algo sensible a la palpación
- en cuadros de hepatitis aguda muchas veces se logra palpar el borde inferior
blando y doloroso a la palpación.
- una variante anatómica que se considera normal es el lóbulo de Riedel
que consiste en una lengüeta del lóbulo derecho del hígado que desciende hasta
al cresta ilíaca.
Proyección hepática: el la altura del hígado
determinada por la diferencia entre el límite superior y el borde inferior; se
expresa en centímetros. Lo normal es que la proyección hepática sea de 10 a 12
cm. Valores superiores estarían reflejando una hepatomegalia. Una consideración
respecto a esta medición es tener presente que si el límite superior se
determinó estando el paciente en espiración y el borde inferior estando en
inspiración, artificialmente estaríamos aumentando el tamaño del hígado.
Respecto a la vesícula biliar, normalmente no se palpa. Cuando se inflama
(
colecistitis), el signo cardinal es el dolor que aumenta con la
palpación (
signo de Murphy positivo). En estados más avanzados el proceso
inflamatorio lleva a una reacción local de los tejidos vecinos y se forma un
plastrón vesicular. En estos casos se palpa una masa subcostal, dolorosa,
de límites difíciles de precisar. Incluso, puede ser difícil de diferencia de un
tumor de la vía biliar. A veces la vesícula está dilatada por obstrucción del
conducto cístico o a nivel del bacinete por un cálculo y se palpa como una
“pera” (
hidrops vesicular). Una palpación parecida podría ocurrir si
existe una obstrucción a nivel de la ampolla de Vater por un tumor (
signo de
Courvoisier): estas vesículas habitualmente no duelen y el paciente está
ictérico.
Examen del bazo:
El bazo también se explora mediante la
percusión y la palpación. Se encuentra bajo la parrilla costal, entre la 6ª y la
10ª costilla, a nivel de la línea medio axilar, en una posición oblicua. Lo
habitual es pedir al paciente que respire profundo e ir al encuentro del polo
inferior con la punta de los dedos (con la inspiración se contrae el diafragma y
el bazo desciende). Normalmente no se palpa en adultos, salvo excepciones. Esto
hace que cuando es posible palpar el polo inferior se piense que existe una
esplenomegalia. En distintas condiciones se puede presentar un bazo
grande: hipertensión portal (que determina una congestión venosa), tumores (ej.:
linfoma, leucemia mieloide crónica), infecciones (ej.: endocarditis bacteriana,
fiebre tifoídea), hemólisis crónicas, etc.

Cuando no es posible palpar el polo inferior, se
puede recurrir a la percusión del “área esplénica” a nivel de la línea medio
axilar, percutiendo un poco por delante y por detrás, en la región costal baja.
Si se pesquiza una matidez que se proyecta por delante de la línea axilar
anterior, se estima que el bazo puede estar grande. Indudablemente si se palpa
el borde inferior es más confiable como signo de esplenomegalia que la
percusión.
Si el bazo no se logra palpar en decúbito dorsal, se puede
recurrir a poner al paciente en decúbito lateral derecho (se le pide que flecte
un poco su pierna izquierda y relaje la pared abdominal). En esa posición
(conocida como
posición de Shuster), y ubicándose por detrás del enfermo,
se intenta “enganchar” el polo inferior del bazo durante una inspiración
profunda.

Examen de los riñones.
Se ubican en la parte más posterior del
abdomen (en el retroperitoneo). Se examinan mediante la palpación. Generalmente
no se logran palpar, salvo en personas delgadas. El riñón derecho se ubica un
poco más bajo que el izquierdo y su polo inferior tiene más posibilidades de
palparse (el resto de los riñones queda bajo la parrilla costal).
Cuando
alguno de ellos está aumentado de tamaño es más factible que se pueda palpar
(por ejemplo, en hidronefrosis, riñón poliquístico, tumor renal, etc.).
Para examinarlos, el examinador trata de palparlos poniendo una mano
bajo la región lumbar y la otra sobre el flanco: se ejerce presión entre las dos
manos y se trata de sentir si se interpone una “masa” compatible con el polo
inferior de alguno de los riñones. La posición de las manos depende del lado que
se ubique el examinador. Se habla que la “masa” tiene
contacto lumbar
cuando al empujar hacia arriba, el movimiento se transmite hacia la mano
superior. Este signo es bastante propio de los riñones.

Otro signo que se busca en el examen de los riñones es
la puño percusión; rinde especialmente en cuadros de pielonefritis aguda.
Estando el paciente sentado, se golpea con la mano en forma de puño sobre las
fosas lumbares. Cuando existe una inflamación aguda del uno de los riñones se
desencadena dolor.
Palpación de la aorta.
Se logra palpar en personas de contextura
delgada o cuando está muy dilatada. Lo que es más frecuente es sentir un latido
en la región del epigastrio. El diámetro normal de la aorta no supera los 3 cm
(en promedio, 2,5 cm). Para delimitar su diámetro se palpa primero la aorta por
un borde y luego por el otro, o con las dos manos se aprecia la distancia de un
borde al otro. Esta pesquisa es más importante en personas mayores de 50 años ya
que con los años aumenta la posibilidad de encontrar un aneurisma. Si se
sospecha un problema de este tipo, conviene solicitar una ecotomografía para
definir mejor las características de la aorta.
Examen de las regiones inguinales.
Una de las partes que con
alguna frecuencia no son examinadas bien son las regiones inguinales porque se
despeja el abdomen solamente hasta ese nivel. Con esto se pueden escapar del
examen físico alteraciones como las hernias y adenopatías de esta región.
Hernias inguinales y crurales.
En el trayecto del canal inguinal
pueden aparecer dos tipos de hernias:
- hernias inguinales indirectas (porque protruyen por el anillo
inguinal interno y bajan por el canal inguinal). Son más frecuentes en niños y
jóvenes de sexo masculino.
- hernias inguinales directas (porque protruyen a través de la pared
posterior del canal inguinal). Son más frecuentes en personas mayores.

Si el contenido de estas hernias desciende en el
hombre hasta el escroto, se habla de una
hernia inguino-escrotal.
Por
debajo del ligamento inguinal y medial a los vasos femorales, puede aparecer una
hernia pequeñita, pero que puede dar problemas grandes si se atasca (ej.:
obstrucción intestinal) y es la
hernia crural o
femoral. Es más
frecuente en mujeres de la tercera edad.
Estas hernias se examinan mediante
la inspección y la palpación. Conviene solicitar al paciente que puje. También
ayuda mucho repetir el examen estando el paciente de pie y solicitándole que
puje. Con esto las hernias tienden a protruir y se vuelven más evidentes.
Al
presionar una hernia que no está complicada, es posible reducirla y desplazar el
contenido de ella hacia el interior de la cavidad abdominal. Muchas veces esto
se acompaña con una sensación palpable de desplazamiento y ocasionalmente,
“gorgoteo”, que ayuda mucho a “convencerse” que se trata de una hernia.
Una
hernia “atascada” es aquella que no se puede reducir (que los tejidos vuelvan a
su sitio original). Una hernia “estrangulada” tiene además la condición de poder
tener compromiso vascular y por lo tanto no se debe intentar reducir.
Una
conclusión importante de esta parte del examen es: “No se olvide de examinar las
regiones inguinales”.
Tacto rectal.
El tacto rectal debe ser considerado como parte
del examen del abdomen ya que puede aportar información valiosa.
Se puede
efectuar con el paciente en distintas posiciones:
- en decúbito lateral, habitualmente sobre el lado izquierdo:
_con la
extremidad de más abajo extendida y la de más arriba semiflectada (posición
de Sims)
_con ambas piernas flectadas a nivel de las caderas y
rodillas
- estando el paciente en decúbito dorsal con ambas extremidades inferiores
flectadas y separadas
- estando el paciente boca abajo:
_de pie, inclinado hacia delante y
apoyando sus manos o codos sobre la camilla
_en una posición genupectoral
(apoyándose sobre las rodillas y codos)
Cualquiera sea la posición
elegida, se debe respetar el pudor del paciente.
En la inspección de la
región anal se aprecia el aspecto de la piel y alteraciones que puedan existir:
hemorroides externos, fisuras, orificios de fístulas perianales, etc. En algunas
ocasiones se le solicita al paciente que puje para ver si se produce un prolapso
rectal o se asoman hemorroides internos.
Luego se efectúa la palpación
colocándose un guante desechable y lubricando el dedo índice con vaselina,
dejando en la punta un poco más. Antes de introducir el dedo, conviene lubricar
un poco la entrada del orificio anal. Luego se introduce con cuidado tratando de
no producir dolor. En la entrada se aprecia el
tono del esfínter anal
(presión que ejerce sobre el dígito). Si el examen provoca dolor, o en personas
muy tensas, el tono aumenta; en cambio, en ancianos o pacientes con lesiones
neurológicas, se encuentra disminuido. La presencia de una fisura o un
hemorroide trombosado produce tanto dolor que el examen no es posible efectuar.
Un absceso perianal puede dar una zona abultada y dolorosa.

Introducido el dedo, se aprecia la cavidad de la
ampolla rectal, sus paredes y el contenido de deposiciones. En los hombres, en
la pared anterior, se palpa la próstata, y en las mujeres, el cuello del útero.
Es importante fijarse si existe alguna estrechez, dureza o crecimiento exofítico
en las paredes de la ampolla que sugiera del crecimiento de un tumor. En las
apendicitis aguda, se desencadena dolor la presionar hacia la pared derecha.
La próstata, en condiciones normales, se palpa como una nuez de un diámetro
de unos 3 a 4 cm. Se distinguen dos lóbulos laterales y un surco central. La
superficie es lisa y la consistencia cauchosa. A veces se palpan las vesículas
seminales en la región más alta. Es frecuente que con los años, especialmente
pasados los 50 años, la próstata crezca llegando en algunas personas a
constituir un
adenoma prostático. Cuando se palpan durezas o crecimientos
como nódulos se debe pensar en la posibilidad de un
cáncer de la
próstata.
El aspecto de la deposición que mancha el dedo del guante al
terminar el examen puede ayudar especialmente cuando existe la sospecha que el
paciente esté sangrando:
- se aprecia sangre fresca, roja, si el sangramiento es bajo
- la deposición es de color negro cuando existe una hemorragia digestiva alta
- a veces, aunque la deposición aparece de aspecto normal, puede ser
aconsejable efectuar un test de sangre oculta (test de Weber o de Guayaco): en
un tarjetón diseñado para esa finalidad, se pone un poco de deposición sobre la
que se agrega un reactivo químico y si existe sangre se produce un cambio de
color.
INSPECCIÓN DEL
TORAX
En la primera aproximación al
examen físico del paciente es posible evaluar alteraciones generales de valor
diagnostico. Algunos Ejemplos son:
El estado de nutrición, que
puede llegar al grado de caquexia en el carcinoma broncógeno y en la
tuberculosis crónica extendida La cianosis
por insuficiencia respiratoria
El aleteo nasal y la utilización de los músculos
esternocleidomastoideos en la crisis asmática.
Tórax
Estático
Se procede para detectar la presencia
de deformidades del tórax ya sean adquiridas o congénitas.
Deformidades congénitas del tórax
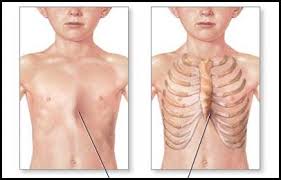
Tórax enfisematoso o en tonel:
la caja se
deforma por la hiperinsuflación permanente en el enfisema pulmonar, con aumento
a predominio del diámetro antero posterior desproporcionadamente.
Tórax
cifoescoliótico:
La exageración de la curvatura a concavidad anterior en la
columna dorsal (cifosis) habitualmente se combina con la desviación lateral de
la misma (escoliosis). Éstas pueden ser congénitas o adquirirse por lesiones
óseas como las fracturas vertebrales, o bien como vicio postural.
Tórax
Dinámico
Sirve
para precisar las características de los movimientos respiratorios en lo que se
refiere a su frecuencia, ritmo, amplitud y simetría.Tipos
de Respiración normal
En niños)
Frecuencia
respiratoria Al nacer: 44 R/M
5 años: 26 R/M
15-20 años: 20
R/M
20-25 años: 18 R/M
25 A 30 años: 16
R/M
Mayores de 40años: 18 R/M Trastornos de la
respiración
Trastornos del ritmo respiratorio Respiración de cheyne stokes:

Se
observan series de respiraciones de profundidad creciente y luego decreciente,
después de las cuales el paciente deja de respirar (apnea) durante un periodo
variable de 10 a 30 segundo. Se debe fundamentalmente a un aumento de la
sensibilidad al dióxido de carbono.
Respiración de kussmaul:

La
amplitud y la frecuencia ventilatoria se encuentran aumentadas con un ritmo
regular y sostenido, con una espiración de tipo resoplante y prolongada. Se
observa en las acidosis metabólicas como la cetoacidosis diabética o la
insuficiencia renal.
Reparación de biot:
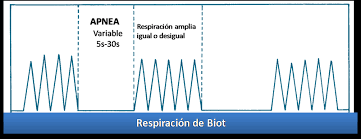
Respiración que mantiene cierto ritmo, pero interrumpido
por períodos de apnea. Cuando la alteración es más extrema, comprometiendo el
ritmo y la amplitud, se llama respiración atáxica. Ambas formas se observan en
lesiones graves del sistema nervioso
central
Respiración
paradójica
Sonoridad en
Plano posterior
De modo general la sonoridad es menor
que en el plano Anterior.
Región escapular: la menor
sonoridad.
Región interescapulovertebral: sonoridad
mayor.
Región infra escapular: la sonoridad máxima.
Octavo
espacio intercostal derecho: submate o mate,
por la presencia del
hígado.
Sonoridad en Plano lateral
La sonoridad aquí es
intensa. En el lado derecho disminuye hacia abajo por el hígado y en el lado
izquierdo se hace timpánica por la presencia del estómago y el Ángulo esplénico
del colon.
Percusión de
los huesos del tórax

Objetivos:
1. Aprender a efectuar el examen de las mamas.
|
El examen de las mamas es muy importante en las
mujeres, especialmente para detectar precozmente la presencia de un cáncer. Se
efectúa mediante la inspección y la palpación. El examen debe ser prolijo, sin
dejar de cuidar el pudor de la paciente.
En la mama destaca el tejido
glandular y fibroso, grasa subcutánea y retromamaria. El tejido glandular se
organiza en lóbulos y lobulillos que drenan a los conductos galactóforos, los
que a su vez desembocan en el pezón. En algunas mujeres la grasa es el tejido
que más predomina. Con la edad el componente glandular se atrofia y es
reemplazado por grasa.
Para localizar las lesiones de la mama, ésta se
divide en cuatro cuadrantes mediante dos líneas virtuales transversales que
pasan por el pezón. Casi todo el tejido glandular se encuentra en el cuadrante
superior externo, el cual hacia la axila se prolonga formando una cola. El
drenaje linfático se efectúa principalmente a la axila, pero también ocurre
hacia regiones infraclaviculares y estructuras profundas del tórax.
La
inspección conviene efectuarla estando la paciente sentada con sus brazos
colgando a los lados, apoyados a cada lado de la cintura o levantados. Se deben
observar ambas mamas en forma simultánea para comparar la simetría de ellas, el
aspecto y orientación de los pezones, posibles deformaciones o retracciones, y
si existe compromiso de la piel.
En la aréola de las mamas, que es una
zona pigmentada que rodea el pezón, se ven unas prominencias pequeñas que
corresponden a glándulas sebáceas (tubérculos de Montgomery) y algunos
folículos pilosos.
En ocasiones se ven uno o más pezones supernumerarios
que se ubican en la línea mamaria embrionaria.
Si el pezón está aplanado
o retraído (umbilicado) por muchos años, no tiene mayor importancia, salvo la
dificultad que puede ocurrir para amamantar. Si la retracción es del último
tiempo, puede deberse a un cáncer.
La palpación se efectúa frecuentemente
estando la paciente en decúbito dorsal. Se le pide que levante el brazo del lado
que se va a examinar y que coloque la mano detrás de la cabeza. La mano del
examinador presiona la glándula contra la pared torácica y la recorre
sistemáticamente. Puede ser en forma radial o por cuadrantes. La palpación debe
ser completa, sin dejar de palpar el tejido glandular debajo del pezón, la cola
en el cuadrante superior externo y las axilas mismas. También se puede efectuar
una palpación bimanual que es útil especialmente para deliminar mejor los
nódulos que se detectan. Otra alternativa es asir el seno mismo entre el pulgar
y los demás dedos de la manos con el fin de sentir las estructuras contenidas en
la glándula.
Las mamas voluminosas son más difíciles de examinar y la
posibilidad que se escape un nódulo es mayor. Frente a esta posibilidad conviene
indicar mamografías y ecotomografías, especialmente pasados los 50 años; en
mujeres con riesgo aumentado de tener un cáncer, estos exámenes se practican en
forma más precoz.
Se consideran factores de riesgo para desarrollar
cáncer de mama:
- la edad (riesgo progresivo).
- familiar cercano que haya tenido cáncer de mama (madre, hermana, abuela,
tía).
- antecedentes de haber tenido con anterioridad un cáncer de mama.
- menarquia precoz (antes de los 12 años),
- primer parto después de los 30 años.
- no haber tenido hijos.
- menopausia después de los 55 años.

Las mujeres deben tener el hábito de
autoexaminarse por lo menos una vez al mes. Para esto levantan un brazo y se
examinan la mama con la otra mano. Una buena oportunidad es efectuarlo en la
ducha o al acostarse. Si están acostumbradas a este procedimiento, notarán
precozmente una lesión nueva.
Antes de la menstruación, y durante los
primeros días de ella, es frecuente que se palpen nódulos en mayor cantidad, los
que pueden ser sensibles. Debido a esto, convendría que el examen se efectuara
una a dos semanas después.
Si se palpa un nódulo, se debe precisar su
ubicación, tamaño, forma, consistencia, bordes, desplazamiento respecto a los
planos profundos, compromiso de la piel, sensibilidad.
La ubicación se
expresa según los cuadrantes, la distancia respecto al pezón y la hora según la
esfera de un reloj. El tamaño se expresa en centímetros. La forma podrá ser
redonda, alargada, estrellada, etc. La consistencia puede ser blanda, elástica,
fluctuante, dura. Los bordes pueden estar bien definidos o ser difíciles de
precisar. Si existen adherencias con estructuras vecinas, puede ser difícil
desplazar la lesión respecto a los planos profundos. Un aspecto especial que
ocasionalmente se ve en cánceres que comprometen la piel es la presencia de
"hoyitos" que dan un aspecto de "piel de naranja" (edema secundario a
obstrucción linfática). Algunos nódulos son sensibles a la palpación.
Por
el pezón pueden salir distintos líquidos en forma espontánea o exprimiendo la
glándula o el pezón mismo. Estos líquidos pueden tener un aspecto lechoso o ser
de otro tipo (seroso, hemático o purulento), según la causa que los produzca. En
el embarazo, la lactancia, trastornos endocrinológicos o por efecto de
medicamentos puede salir una descarga lechosa. La salida de un material
serohemático puede deberse, especialmente en una mujer mayor, a un papiloma
intraductal. Para identificar a cuál conducto corresponde, se presiona la aréola
en forma radial y se ve por qué conducto sale el líquido.
*
Algunas alteraciones:
Entre las
lesiones palpables destacan:
 
 |
 |
Línea
estemal y medio-claviculares
|
Líneas
Axilares
|
 |
|
Línea
vertebral y escapulares
|
|
Proyección
de lospulmones por delante
|
 |
El pulmón
derecho tiene tres lóbulos: superior, medio e inferior. El pulmón izquierdo
tiene dos lóbulos: superior e inferior. Una fisura oblícua, divide el lóbulo
inferior de los otros. Además, en el pulmón derecho, una fisura horizontal
separa el lóbulo superior del medio.
Por la
inclinación de las fisuras que dividen los distintos lóbulos pulmonares, el
lóbulo superior se proyecta, por atrás, en la región más alta de los pulmones
(vértices pulmonares) y por delante, por la cara anterior del tórax. En el lado
derecho, el lóbulo medio se proyecta hacia adelante, desde la cuarta costilla
hacia abajo y un poco por el costado. Los lóbulos inferiores se proyectan
ocupando prácticamente toda la espalda (desde la tercera vértebra dorsal, hacia
abajo).
Proyección
Pulmón Derecho - Proyección Pulmón Izquierdo
|
Proyección
Pulmónes por Atrás
|
|
|
Examen de la respiración y los pulmones.
Inspección.
tiraje: se presenta en pacientes con una
obstrucción de la vía aérea alta (ej.: estrechez a nivel de las cuerdas
vocales). Por la dificultad que existe para que el aire entre al tórax, es
necesario hacer más fuerza con lo que se genera una presión intratorácica
negativa mayor y se observa una retracción a nivel de los espacios
supraesternales, intercostales y regiones subcostales.
- aleteo nasal: es una apertura mayor de las
alas de la nariz con cada inspiración; es un signo de insuficiencia respiratoria
que se observa con más frecuencia en niños pequeños.
Percusión.
La
percusión de los pulmones se efectúa principalmente con el método indirecto, o
sea, usando el dedo medio de una mano como plexímetro y el dedo índice o medio
de la otra mano como percutor (para revisar cómo hacerlo vea el capítulo sobre
Técnicas de Exploración). El método directo, o sea, percutiendo con los dedos
directamente sobre el tórax, ocasionalmente se usa (por ejemplo, en pacientes
con tórax hiperinsuflados).
Se
recomienda percutir desde las zonas de mayor sonoridad hacia aquellas con sonido
mate. Por ejemplo, si desea delimitar las bases de los pulmones, conviene
percutir desde el área ventiladas de los pulmones en dirección al abdomen.
Cuando el ruido cambia de sonoro a mate, se estaría pasando de un tejido que
contiene aire a otro que no lo contiene. Normalmente, la base derecha es más
alta que la izquierda (por la ubicación del hígado).
El
desplazamiento del diafragma se evalúa percutiendo las bases pulmonares mientras
el paciente respira normal, y luego, repitiendo la maniobra después de haberle
solicitado que respire profundo. Lo habitual es un desplazamiento de 4 a 6 cm.
Cuando
existe una condensación pulmonar o un derrame pleural se escucha un sonido mate
en la zona comprometida.
Si al
percutir la base pulmonar de un lado se encuentra una matidez (estando el
paciente sentado o de pié), puede ocurrir:
- si se
trata de un derrame pleural: la matidez tiende a ascender hacia el costado,
formando lo que se ha llamado la curva de Damoiseau. Además, muchas veces tiene
un carácter más duro por lo que se ha llamado matidez hídrica (es una
característica difícil de constatar). Una maniobra que puede ayudar a ratificar
que se trata de un derrame pleural es poner al paciente sobre un costado y
volver a percutir: se debería desplazar el líquido hacia el mediastino y, debido
a esto, áreas que antes se percutían mate, ahora se percuten sonoras (esto es
válido siempre que el derrame no esté tabicado).
- si se
trata de una condensación pulmonar del lóbulo inferior (ej.: neumonía o
atelectasia extensa): se encuentra una matidez que no describe la curva de
Damoiseau.
- • si se
trata de un ascenso del diafragma (porque una masa intraabdominal lo empuja
hacia arriba o porque está paralizado): también se encuentra una matidez, pero
no va a ser posible constatar el desplazamiento del diafragma con la
respiración.
- si se
trata de un pneumotórax: la percusión será sonora, e incluso, en la medida que
el aire en el espacio pleural esté a tensión, puede encontrarse hipersonoridad o
timpanismo.
- "si se
trata de un pulmón con más cantidad de aire, como ocurre en pacientes
enfisematosos o cursando una crisis asmática: se encuentra un ruido sonoro a la
percusión. Además las bases pulmonares tienden a estar descendidas.
Palpación.
Al poner
la mano sobre el tórax mientras el paciente habla, se siente un discreto
cosquilleo en la mano. Esto se debe a vibraciones que se general al interior del
tórax. Para hacer más nítida esta sensación, habitualmente se le pide al
paciente que diga algunas palabras, como treinta y tres, tinguiririca, etc. La
mano se aplica especialmente sobre las zonas más cercanas a los pulmones
(espalda, costados, cara anterior) y se apoya abierta en toda su extensión o se
“ahueca” (como formando una concha acústica), apoyando el borde externo o
cubital. Es de mucha utilidad comparar las vibraciones vocales, que es el
término que habitualmente se usa, de uno y otro lado.
La
facilidad con que se palpen estas vibraciones vocales va a depender de varios
aspectos:
- el tono de
la voz
- la fuerza
con que la persona habla
- la zona
que se palpa (por ejemplo, cerca de la tráquea se siente más nítido)
- el grosor
de la pared torácica (que depende fundamentalmente de la grasa subcutánea)
- la
integridad del tejido pulmonar (por ejemplo, en los enfisemas, el parénquima
pulmonar está diminuido, existe más aire “atrapado”, y las vibraciones se
sienten más débiles)
- elementos
que se interponen entre los grandes bronquios y la pared del tórax (por ejemplo,
en condensaciones, como ocurre con las neumonías, se transmiten mejor las
vibraciones vocales; en cambio, cuando existe líquido, como ocurre en los
derrames pleurales, o cuando se interpone aire, como ocurre en los pneumotórax,
las vibraciones vocales se palpan menos o simplemente, no se palpan.
En el
caso de un pulmón enfisematoso, una crisis asmática, o un pneumotórax: sonoridad
o hipersonoridad a la percusión y disminución o ausencia de transmisión de
vibraciones vocales.
Auscultación.
Consiste
en escuchar los ruidos que se generan en los pulmones bajo las siguientes
condiciones:
- con la
respiración
- al emitir
palabras
Ruidos pulmonares:
Ruidos normales que ocurren durante la
respiración:
- ruido traqueal: es el sonido normal que se
escucha al poner el estetoscopio en el cuello, por delante de la tráquea. Se
ausculta durante la inspiración y la espiración.
- ruido traqueobronquial: es parecido al ruido
traqueal, pero menos intenso, ya que se ausculta a nivel de los grandes
bronquios: primer y segundo espacio intercostal, por delante del tórax, y en la
región interescapular, en la espalda.
- murmullo pulmonar (antiguamente se le llamaba
murmullo vesicular): es un ruido de baja intensidad y corresponde al sonido que
logra llegar a la pared torácica después del filtro que ejerce el pulmón. Es
suave y se ausculta durante la inspiración en el área que ocupan los pulmones,
tanto por delante, por los costados y en la espalda (se excluyen las zonas en
las que se auscultan el ruido traqueal y el traquiobronquial).
Existen
condiciones que hacen que el murmullo pulmonar se escuche más atenuado o
simplemente no se escuche. Algunas de estas condiciones
son:
por
obstrucción de grandes bronquios
por
destrucción del parénquima pulmonar (por ejemplo, en un enfisema)
por estar
ocupado los espaciones alveolares (por ejemplo, por una neumonía)
por aire
en el espacio pleural (pneumotórax)
por un
extenso derrame pleural
por un
panículo adiposo muy grueso
Transmisión de la voz:
Cuando el paciente
emite palabras, lo normal es que al aplicar la membrana del estetoscopio en el
cuello, sobre la traquea, se distinga nítidamente lo que el paciente dice. Esta
nitidez se va perdiendo a medida que la auscultación se efectúa más alejado de
la traquea y los grandes bronquios, debido al efecto de filtro que ejercen los
pulmones. Cuando se ausculta en la pared costal, en las zonas más periféricas,
se logra distinguir en forma más ténue lo que el paciente pronuncia.
Ruidos que se escuchan en afecciones
pulmonares:
-
•crepitaciones:
son ruidos de poca intensidad, que se parecen un poco al sonido que ocurre al
frotar un mechón de pelo o despegar un velcro. Se auscultan durante el ciclo
respiratorio, pero especialmente, durante la inspiración. Distintas situaciones
patológicas que afecten el pulmón pueden dar estos ruidos crepitantes o
crepitaciones. Entre ellas se distinguen:
-áreas mal ventiladas como
ocurre en las bases pulmonares de un paciente que hipoventila: las crepitaciones
ocurren hacia el final de la inspiración, en el momento que el pulmón se expande
al máximo y entra aire a pequeñas vías aéreas que estaban cerradas. Es como un
estallido de finos ruidos. Estos crépitos muchas veces desaparecen si se le pide
a la persona toser varias veces, y por lo tanto, expandir bien los pulmones
(estos crépitos que desaparecen se llaman distelectásicos). -áreas
inflamadas como ocurre en una neumonía: en estos casos las crepitaciones también
ocurren de preferencia durante la inspiración, y si la neumonía está recién
comenzando, se escucha como un estallido al final de la inspiración.
-pulmones
alterados en su anatomía, con fibrosis pulmonar: en estos casos las
crepitaciones tienden a escucharse tanto en la inspiración y en la espiración, y
son de una tonalidad más gruesa y seca. Antiguamente se les llamaba “crujidos
pulmonares”. (Nota: los humanos se caracterizan por cambiar las clasificaciones
cada cierto tiempo).
-procesos
inflamatorios bronquiales, especialmente de vías medianas y pequeñas: también es
posible escuchar en estas condiciones ruidos crepitantes, tanto en inspiración
como en espiración. Es posible en en algunos casos den la impresión de ser
ruidos más húmedos, y pueden variar con la tos. Antiguamente se llamaban
“estertores de pequeña burbuja”, pero este término ha caido en descrédito.
Como se
puede ver, bajo el término de “crepitaciones” se reunen sonidos que se pueden
escuchar en distintas afecciones pulmonares. La razón de esta agrupación sería
fundamentalmente la dificultad de distinguir entre una afección y otra, por lo
menos basado en el sonido propiamente tal. Ayudado por la clínica, es más
factible formarse una mejor idea de lo que pueda estar ocurriendo.
En obstrucciones bronquiales:
- sibilancias: son ruidos continuos, de alta
frecuencia, como silbidos. Se producen cuando existe obstrucción de las vías
aéreas. Son frecuentes de escuchar en pacientes asmáticos descompensados, tanto
en la inspiración como en la espiración (son verdadesros “pitos”). También en
personas con enfermedades bronquiales crónicas de tipo obstructivas, que
presentan una espiración prolongada y en ese momento se escuchan abundantes
sibilancias y, eventualmente, roncus. Muchas veces, los mismos pacientes los
escuchan. En pacientes que tienen escasas sibilancias, es más factible
escucharlas al acostarlos y auscultar sobre la pared anterior del tórax.
- roncus: son de más baja frecuencia que las
sibilancias y se producen en situaciones parecidas. Suenan como “ronquidos”.
Frecuentemente reflejan la presencia de secreciones en los bronquios. Pueden
generar vibraciones palpables en la pared torácica (frémitos).
En pacientes con neumonías:
-
•respiración
soplante o soplo tubario: es lo que se escucha al auscultar sobre un foco de
neumonía extenso. La condensación sirve para transmitir mejor el ruido
traquiobronquial a la pared torácica. El murmullo pulmonar seguramente va a
estar ausente debido a que los alveolos van a estar llenos de secreciones y en
la auscultación va a destacar la respiración soplante o soplo tubario.
En estas condiciones también se puede llegar a encontrar lo siguiente:
-broncofonía o pectoriloquia (“pecho que habla”): la
transmisión de la voz también está facilitada por lo que al aplicar el
estetoscopio en la pared torácica se distingue muy nítidamente cada sílaba de
las palabras que el paciente emite.
-pectoriloquia áfona: es lo
mismo que lo anterior, pero se refiere a la capacidad de distinguir las palabras
sobre la pared costal cuando el enfermo las pronuncia en forma susurrada o
cuchicheada.
En inflamación de las pleuras:
-
frotes pleurales: son ruidos discontinuos,
ásperos, que se deben al roce de la hojas pleurales, cuando están inflamadas. El
sonido sería parecido al roce de dos cueros. Para que se produzca es necesario
que las pleuras estén en contacto ya que al desarrollarse un derrame, terminan
separándose.
En pacientes con derrames pleurales extensos
(que colapsan parte del parénquima pulmonar vecino): a veces, especialmente
en la zona más superior del derrame, podría ocurrir:
- soplo pleurítico: viene a ser como una
respiración soplante, habitualmente más suave (seguramente el líquido comprime
parénquima pulmonar y esto facilita la generación del soplo).
- egofonía o pectoriloquia caprina: es la
posibilidad de distinguir la transmisión de la voz al pronunciar palabras, pero
con una alteración de modo que se transmiten sólo algunos tonos (de preferencia
los más altos) y lo que se termina auscultando son sonidos intermitentes como el
balido de una cabra (en la práctica es poco frecuente de escuchar)
En estrecheces a la vía aérea alta:
-
•cornaje
o estridor: es un ruido de alta frecuencia, que se debe a una
obstrucción a nivel de la laringe (especialmente por compromiso de las cuerdas
vocales que se cierran) o una estenosis de un segmento la tráquea. Es un ruido
fuerte que se escucha a la distancia. Se ha comparado con el ruido que se genera
al soplar un cuerno.
En pacientes incapaces de toser bien,
frecuentemente comprometidos de conciencia:
-
•estertor
traqueal: es un ruido húmedo que se escucha a distancia en pacientes con
secreciones en grandes bronquios y traquea. Se tiende a encontrar en personas
graves, comprometidas de conciencia, que no son capaces de toser y despejar esas
secreciones.
Resumen que integra los principales hallazgos del
examen físico en distintos cuadros clínicos:
- lo normal: respiración tranquila, con una
percusión sonora, vibraciones vocales palpables, murmullo pulmonar presente y
sin otros ruidos agregados (Nota: como se puede apreciar, implícitamente se
describe lo que se captó mediante la inspección, percusión, palpación y
auscultación, sin tener que decirlo).
- neumonía extensa, condensante: podría
observarse alguna alteración de la respiración, habrá matidez en la zona de la
neumonía, aumento de la transmisión de las vibraciones vocales, abolición del
murmullo pulmonar, auscultación de crepitaciones (especialmente en la
inspiración), respiración soplante o soplo tubario y broncofonía.
- derrame pleural extenso: la respiración podría
estar bastante normal o presentar alguna alteración, habrá matidez en la base
pulmonar comprometida, que puede tener la modalidad de matidez hídrica y un
ascenso hacia lateral (curva de Damoiseau), con disminución o abolición de las
vibraciones vocales, disminución o abolición del murmullo pulmonar. Respecto a
ruidos agregados, podría no haberlos, o escuchar unos pocos crépitos, y en unos
pocos pacientes se podría llegar a escuchar en la parte más alta del derrame un
soplo pleurítico y, quizás, una egofonía. Una maniobra que puede ayudar a
constatar que se trata de un derrame sería cambiar al paciente de posición y ver
si la matidez se desplaza (lo que rara vez es necesario efectuar).
-
crisis asmática o paciente con obstrucción
bronquial por otros motivos: es frecuente ver que el paciente respira con
dificultad, puede verse afligido, haciendo uso de la musculatura intercostal
y
supraclavicular para respirar mejor. Es frecuente que el paciente tenga una
respiración “ruidosa” (término que se usa cuando la respiración se escucha a la
distancia). Muchas veces, especialmente en enfermos crónicos con mucha
obstrucción bronquial, la espiración está muy prolongada por la dificultad que
tienen para exhalar el aire. El tórax se aprecia hiperinsuflado; la percusión es
sonora o hipersonora; la transmisión de las vibraciones vocales está disminuida;
el murmullo pulmonar también se aprecia disminuido, pero presente. Como ruidos
agregados lo que más destaca son las sibilancias y los roncus, que pueden ser
inspiratorios y/o espiratorios; podrían haber algunas crepitaciones.
-
pneumotórax extenso de un lado: a la
inspección podría no notarse mucho, pero en la percusión podría haber más
sonoridad en el lado comprometido y lo que más va a llamar la atención es que en
ese lado las transmisión de las vibraciones vocales y el murmullo pulmonar van a
estar muy disminuidos.
- enfisema: es un cuadro caracterizado por la
destrucción del parénquima pulmonar y la hiperinsuflación de los pulmones. Es
frecuente encontrar que el paciente está disneico, respira con dificultad,
podría estar cianótico; tienen un tórax hiperinflado (o en tonel), va a estar
hipersonoro y con un murmullo pulmonar muy disminuido, casi ausente. La
espiración tiende a estar prolongada. Podrían haber algunos roncus y sibilancias
y, quizás, algunas crepitaciones.
Examen de
Abdomen
Examen de
abdomen
La
técnica del examen de abdomen varÃa según las molestias que sufren el
paciente y el proceso patológico que se investiga.
Examen de
elección
El
objetivo de este examen es comprobar que no hay tumor abdominal y que las
vÃsceras no están aumentadas de volumen o en posición anormal.
Inspección
Obsérvese
el contorno general de abdomen, la presencia o ausencia de venas distendidas y
los movimientos respiratorio. El ombligo normal esta ligeramente retraÃdo e
invertido. La eversión umbilical puede ser signo de distensión o liquido
intraabdominal, tiene importancia la presencia, el carácter y la posición de
cicatrices abdominales. Las hernias ventrales o distales a los músculos rectos
pueden manifestarse indicando al paciente que levante la cabeza o haga esfuerzo
en forma que aumente la tensión intraabdominal.
Auscultación
La
auscultación sistemática del abdomen es buena costumbre que adquirir, ya que
familiariza al examinador con los ruidos peristálticos normales.
Palpación
Es lo
fundamental del examen de abdominal corriente. En primer lugar se percibirá e
tono del musculo recto mediante ligera presión de la mano apoyada de plano
contra el abdomen. Luego se considera a palpar cuidadosamente los cuatros
cuadrantes del abdomen.
Si los
músculos abdominales presentan resistencia y se sospecha de espasmo
involuntario, hay que comprimir con cuidado la palma de la mano contra el
musculo recto mientras se indica al paciente que respire profundamente con la
boca abierta.
HÃgado
De
ordinario el hÃgado no puede palparse, pero en personas delgadas puede
percibirse a nivel del borde costal. Un hÃgado palpable no es necesariamente
patológico.
La
percusión debe iniciarse en la lÃnea axilar anterior a nivel aproximadamente
del cuarto espacio intercostal, siguiendo hacia abajo hasta que la nota
resonante del pulmón que sustituida por la macicez hepática. Luego se sigue
dicha macicez hasta que quede sustituida por el timpanismo de los gases
intestinales.
VesÃcula
biliar
La
vesÃcula biliar normal no puede palparse. Una vesÃcula biliar distendida puede
percibirse inmediatamente por debajo del borde inferior del hÃgado,
aproximadamente a nivel del borde externo del musculo recto abdominal.
Bazo
Normalmente
el bazo no es palpable. Se busca colocando la mano izquierda por detrás en el
flanco, debajo del borde costal en la lÃnea axilar media.
La
percusión puede ser útil. Normalmente la macicez esplénica se extiende en la
lÃnea axilar media desde la novena a la undécima costillas.
Riñones
El riñón
izquierdo se palpa con la mano derecha, mientras la mano izquierda comprime el
flanco desde atrás, desplazándolo hacia arriba. Es similar a la maniobra de la
palpación esplénica.
Vejiga
urinaria
Si la
vejiga urinaria está llena, puede palparse inmediatamente por encima de la
sÃnfisis pubiana como una masa sensible, lisa, de forma ovoide. La presión
ejercida sobre la misma despertara ganas de orinar.
La
palpación permitirá delimitar la forma ovoide de la vejiga distendida, si
dejar duda acerca de su naturaleza.
Colon
El colon
ascendente, el ciego, el colon descendente y el sigmoides muchas veces pueden
palparse. El ciego y el colon derecho se perciben en el cuadrante inferior
derecho como una masa redondeada, blanda, ligeramente sensible.
En el
curso de la palpación el paciente puede experimentar pequeños espasmos; quizá
se perciba el peristaltismo audible y la masa palpable desaparezca.
El
sigmoides muchas veces se percibe como estructura tubular, de cierta firmeza,
estrecha, que se extiende hacia abajo a lo largo del cuadrante inferior de la
pelvis.
Reflejos
abdominales
El examen
sistemático sigue con la investigación de los reflejos abdominales. Se rasca
ligeramente la piel en cada uno de los cuadrantes. La contracción de la
musculatura se manifiesta por el brusco movimiento del ombligo hacia la zona
estimulada.
Valoración
de hallazgos anormales
Valoración
de una masa abdominal.
El
examinador ha de tener la seguridad de lo que parece una masa abdominal no es un
estructura normal.la vejiga distendida, el útero grávido, el borde resistente
del musculo recto del abdomen, el promontorio sacro y la aorta tortuosa y
dilatada de una hipertensión, todas estas estructuras han sido consideradas
erróneamente como tumores abdominales de etiologÃa diversas.
En
pacientes puede palparse el promontorio sacro y considerarse erróneamente un
tumor de la lÃnea abdominal media.
La
contracción voluntaria del musculo recto, sobre todo en pacientes obesos, suele
producir un tumor epigastrio manifiesto.
HÃgado
aumentado de volumen

La
inspección puede revelar el contorno de un hÃgado hipertrofiado que se
extiende por abdomen superior derecho y epigastrio.
El dato
diagnostico caracterÃstico es el borde palpable. Puede ser romo en caso de
cirrosis o irregular y nodular si la hipertrofia depende de carcinoma.
El aumento
de volumen del hÃgado por debajo del borde costal puede confirmarse por
percusión y dibujando con lápiz demográfico.
Si el
hÃgado esta aumentado de volumen, hay que buscar indicios de ictericia en la
conjuntiva. Se examina la piel en busca de excoriaciones caracterÃsticas del
rascado por prurito, de ictericia y de angioma en araña. Estos sÃntomas suelen
observarse en la pared torácica anterior.
VesÃcula
biliar aumentada de volumen

La
vesÃcula biliar aumentada se dé volumen se palpa como tumor redondeado liso en
el cuadrante superior derecho. Suele hallarse inmediatamente por fuera del borde
externo del musculo recto, pero son muchas las variaciones al respecto. Puede
estar más lejos, en el flanco, o más cerca, en el epigastrio.
Una
vesicular biliar aumentada de volumen y muy sensible a la palpación es
caracterÃstica de colecistitis aguda.
Una
vesÃcula biliar aumentada de volumen no dolorosa, en presencia de ictericia
obstructiva, es caracterÃstica de obstrucción maligna de las vÃas biliares.
(Ley de courvoisier) que en caso de cáncer del páncreas la vesicular biliar
suele ser normal y puede distenderse considerablemente cuando se obstruye el
colédoco.
Bazo
aumentado de volumen

El único
signo neto de bazo ligero o moderadamente aumentado de volumen puede ser un
impulso percibido por las puntas de los dedos que palpan el paciente al
inspirar, la percusión puede confirmar la presencia de cierta hipertrofia
esplénica.
Riñón
aumentado de volumen

El polo
inferior del riñón derecho muchas veces resulta palpable. El riñón
izquierdo, cuando es palpable esta aumentado de volumen o desplazado hacia
abajo. Un riñón aumentado de volumen se identifica por su posición posterior.
El aumento
de volumen de ambos riñones hará sospechar enfermedad poli quÃstica
congénita. Un aumento renal netamente anterior suele depender de enfermedad
neoplasia.
Puede
confundirse entre hipertrofia intensa del bazo y un riñón netamente aumentado
de volumen. En general. El bazo es órgano anterior, el riñón es posterior, el
borde libre del bazo es más agudo que el del riñón, y siempre se halla en
dirección más hacia abajo.
Abdomen
agudo
En caso de
abdomen agudo, el diagnostico preciso requiere valorar cuidadosamente todas las
probabilidades.
Inspección
Obsérvese
la posición que adopta el paciente. En caso de cólicos, no podrá estar
acostado y tranquilo; si hay infección peritoneal estará inmovil con sus
rodillas flexionadas a pesar dl dolor intenso. Obsérvese la expresión de su
cara y la frecuencia respiratoria. VigÃlese en particular la separación de los
músculos rectos, la ausencia de los movimientos respiratorios normales y el
peristaltismo visible.
Auscultación

Hay que
conocer los ruidos peristálticos normales. Cuando se sospecha abdomen agudo, el
peristaltismo puede estar aumentado, disminuido o ausente.
La
ausencia de peristaltismo significa que hay Ãleo paralitico por irritación
peritoneal difusa.
Palpación
Se
comienza indicando al paciente que tosa. En caso de inflamación peritoneal
agudo esto suele despertar un brusco dolor abdominal agudo localizado en la zona
afectada.
Limitación
de la zona de hipersensibilidad
La
hipersensibilidad causada por trastornos como la apendicitis aguda o la
colecistitis aguda se halla localizada estrictamente a la zona inmediata al
órgano interesado, a menos que haya peritonitis que se está extendiendo.
La
palpación abdominal no es completa si no se examinan cuidadosamente los
flancos, angulas costo vertebrales y parte baja de la jaula costal.
Percusión
del abdomen
La
percusión del abdomen es útil para localizar una zona de hipersensibilidad.
También revela una zona de matidez que hará sospechar de una masa.
Pruebas
especiales
Signo de
dolor al toser.
Dolor de
rebote. Este
signo se descubre ejerciendo presión intensa sobre el vientre en un lado lejos
de la zona donde se sospecha un proceso inflamatorio agudo, y suprimiendo
bruscamente tal presión.
Prueba del
psoas iliaco. El
paciente intenta flexionar su muslo contra una ligera presión ejercida por la
mano del examinador. Se produce dolor si hay proceso inflamatorio en contacto
con el musculo psoas.
Prueba del
obturador. Se
flexiona el muslo en Angulo recto y luego se gira hacia afuera y adentro. Puede
despertarse dolo hipogastrio si hay una masa inflamatoria en contacto con el
obturador interno.
Signo del
dolor contra lateral.
Paro
inspiratorio (Murphy). Es signo
excelente de colecistitis aguda. Se indica al paciente que inspire profundo y al
mismo tiempo se ejerce presión intense contra la pared abdominal en la región
de la vesÃcula biliar.
Color
azulado del ombligo (cullen) puede
observarse tinte azulado de la piel del ombligo en caso de hemoperitoneo
extenso.
Signos
diferenciales en el abdomen agudo
Apendicitis
aguda.
Inspección: en las
primeras fases el paciente quizás no parezca muy enfermo. Se queja de dolor
persistente, que suele aumentar con los movimientos y prefiere estar acostado y
quieto.
Auscultación: el
peristaltismo puede estar disminuido, pero suele ser normal.
Palpación: el dolor
producido por la tos se refiere al cuadrante inferior derecho. Palpando el
abdomen con un dedo se comprobara dolor bien localizado en el cuadrante inferior
derecho en la zona del punto de Mc Burney.
Variante
de la apendicitis aguda
Apendicitis
s retro cecal
Apendicitis
pelviana
Apendicitis
iliaca
Apendicitis
con ciego no descendido
Colecistitis
aguda
Inspección: la
frecuencia respiratoria suele estar aumentada, a veces tanto que puede sospechar
neumonÃa. Esta taquipnea puede atribuirse en parte a que la vesÃcula aumentada
de volumen y con inflamación aguda al respirar entra en contacto con la pared
anterior y aumenta el dolor.
La ligera
distención del abdomen suele ser signo precoz y no depende de peritonitis
Auscultación:
prácticamente siempre hay peristaltismo, el abdomen silencioso suele ser signo
tardÃo e indica perforación de la vesÃcula.
Palpación: en la
primera etapa de la enfermedad, la palpación con un dedo localizara el dolor a
nivel de la vesÃcula biliar. No hay rigidez, pero en mucho casos el espasmo
voluntario en tan intenso que hay que tener cuidado para excluir el espasmo
muscular verdadero.
Ulcera
gástrica o duodenal perforada.
Los signos
fÃsicos varÃan según la etapa de la enfermedad. El paciente tiene color
ceniza, sufre mareo, transpira y se queja de dolor epigastrio o retro esternal
intenso. Es común la hipertensión, pero la frecuencia del pulso generalmente
no es mayor de 100.
El estado
general del paciente parece mejorar si se observa algo más tarde o si el dolor
se alivio con medicación.
Hay que
insistir en ciertos puntos como signo de perforación anterior libre de una
ulcera gástrica o duodenal. La rigidez es de madera. La retracción del
epigastrio por contracción de los rectos abdominales y del diafragma suele
observarse en persona delgada.
Ulcera
duodenal perforada con salida lenta del contenido
En
ocasiones, a partir de una ulcera duodenal perforada el contenido del intestino
escapa poco a poco y en cantidad tan pequeña que no se produce contaminacion de
la cavidad peritoneal libre. El colon y el epiplón actúan como barrera y
dirigen el lÃquido hacia la fosa iliaca derecha.
El
diagnostico de ulcera es mas probable si se demuestra una zona difusa de dolor
que se extiende por el epigastrio.
Perforación
posterior de ulcera duodenal
Una ulcera
duodenal puede perforarse posteriormente hacia el páncreas o la tejido
retroperitoneal. Los signos abdominales pueden ser ligeros o remendar una
pancreatitis aguda.
Pancreatitis
aguda
En las
enfermedades pancreáticas los datos abdominales pueden ser mÃnimos o incluso
nulo, dada la posición protegida del páncreas detrás del estomago, colon y
epiplón gastro colico. En la pancreatitis aguda ligera el paciente tiene
aspecto muy enfermo, pero el examen de abdomen a veces solo demuestra tensión
dolorosa vagamente localizada en el epigastrio.
Diverticulitis
aguda
La
Diverticulitis del colon es tan proteiforme en sus manifestaciones como la
apendicitis. A veces simula estrechamente la apendicitis, pero los signos
aparecen en el lado izquierdo. De ordinario la Diverticulitis causa dolor más
difuso y suele haber signos de peritonitis local, incluso en la primera etapa de
la enfermedad. Es frecuente descubrir una masa palpable en el cuadrante inferior
izquierdo o en la pelvis.
Oclusión
vascular mesentérica
La
oclusión de los vasos mesentéricos, venosos o arteriales, se caracteriza por
contraste notable entre la gravedad de los sÃntomas y lo mismo de los signos
abdominales. El sÃndrome suele consistir en dolor abdominal persistente e
intenso acompañado de signo variable de trastorno gastrointestinal, como
vomito, diarrea o alteración de la función intestinal. Los signos fÃsicos en
el abdomen se parecen bastante a los de la pancreatitis aguda.
El curso
de la enfermedad depende de la extensión y localización de la oclusión.
Aneurisma
disecante de la aorta
La lesión
subyacente es una degeneración de la media con rotura inicial de la intima de
la aorta cerca de la válvula aorticas, o en la aorta descendente cerca de la
arteria subclavia izquierda. Los pacientes suelen tener hipertensión notable.
El
comienzo es repentino con dolor angustioso en tórax o epigastrio. Es común que
se irradie al cuello espalda o hacia el abdomen.
La ruptura
de un aneurisma acurre hacia al espacio retroperitoneal, pero a menudo hay
hemorragia hacia la cavidad peritoneal o rara vez hacia vÃscera o la vena cava.
Los signos son los de un trastorno abdominal grave. Una masa pulsátil hacia el
flanco y abdomen inferior, junto con signo de choque y hemorragia, establecen el
diagnostico.
Obstrucción
simple del intestino delgado
Los signos
dependen de la causa y localización del proceso.
La
inspección demostrara que el paciente sufre de crisis intermitente de cólicos.
A veces puede observarse una onda peristáltica si la pared abdominal es delgada
y fláccida. La auscultación revelara el peristaltismo rÃtmico clásico que va
aumentando a medida que el paciente sufre el cólico. Cuando el dolor cede, el
peristaltismo también desaparece.
La
palpación puede descubrir dolor a nivel del asa intestinal afectada, signo
importante pero no obligado.
Obstrucción
con estrangulación del intestino delgado.
El cuadro
clÃnico es diferente si esta dificultado el riesgo sanguÃneo del intestino. El
paciente tiene aspecto gravemente enfermo. El pulso es rápido y lleno. A veces
hay onda intermitente de cólico, pero entre las crisis del dolor el paciente
sufre molestia persistente y dolor sordo constante en el abdomen; puede aumentar
de intensidad hasta hacerse muy aguda, especialmente en oclusiones arteriales.
El aumento caracterÃstico del peristaltismo cesa cuando se inicia la gangrena.
Signos de
obstrucción del colon
La
obstrucción del colon suele depender de carcinoma, Diverticulitis e
invaginación o vólvulo.
Invaginación
Suele
producirse en niños, pero se observa también en adultos, sobre todo en caso de
tumor benigno que da lugar a la invaginación. El dolor casi siempre es intenso,
pero no continuo. Entre las crisis dolorosas el paciente se acuesta y queda
inmóvil con las rodillas flexionadas. Suele haber cierta tendencia al sincope y
colapso.
Palpación
es la presencia de una masa abdominal en forma de salchicha. Se encuentra a
cualquier nivel a lo largo del colon, según la fase de la enfermedad.
Obstrucción
aguda por carcinoma de colon
El
carcinoma produce en ocasiones obstrucción cólica aguda y brusca. Los datos
fÃsicos incluyen distención de todo el abdomen, timpanismo a la percusión,
borborigmo intensos e irregulares con ruidos peristálticos, y gorgoteo y dolor
en el trayecto del colon.
Vólvulo
El
vólvulo del derecho o izquierdo se caracteriza por dolor y distensión intensa,
y produce distenciones abdominales mas rápida e intensa. El colon derecho
retorcido suele extenderse hasta la parte izquierda de la lÃnea media y el
colon izquierdo hasta la parte derecha.
Signo de
peritonitis
Inspección
El
paciente se ve grave y ansioso, palidez facial y un ligero movimiento de las
alas nasales, incluso en las primera etapas del proceso. Una mirada ansiosa o un
falso aspecto de bienestar indicaran que el paciente sufre proceso grave.
El
paciente peritonitico esta acostado, inmóvil, de preferencia en decúbito
lateral, con los muslos ligeramente flexionados para reflejar la musculatura
abdominal.
La
observación del abdomen tiene gran importancia. Muy pronto se vuelve escafoideo
y retraÃdo, sobre todo a nivel del epigastrio. Este aspecto depende del espasmo
de los músculos recto y de la limitación de movimiento del diafragma.
Palpación
El grado
de rigidez muscular varÃa. Si la pared anterior de la cavidad peritoneal está
incluida en el proceso inflamatorio generalizado, la rigidez será de madera,
sin ceder para nada en la presión intensa.
Percusión
Siempre
será cuidadosa y delicada, pues quizá permita limitar una masa imposible de
palpar a consecuencia del dolor y el espasmo.
Auscultación
El abdomen
se vuelve rápidamente silencioso.
Estenosis
pilórica por hipertrofia congénita
Esta
enfermedad se manifiesta en las primeras semanas de la vida. Es más común en
los varones. El sÃntoma cardinal es el vomito. Si la enfermedad lleva más de
unos dias de duración, el niño se deshidrata y tiene aspecto de pequeño
viejo. Si ha habido mucha pérdida de peso pueden verse ondas peristálticas de
izquierda a derecha a nivel del epigastrio. La parte alta del abdomen está
llena, la baja, hundida. El tumor pilórico se halla en el cuadrante superior
derecho, por debajo del borde hepático y se percibe sobre todo cuando el niño
mama.
Invaginación
Se produce
tÃpicamente en niños regordetes sanos de menos de dos años de edad. Al
comienzo de la enfermedad, entre las crisis de cólicos, el paciente descansa y
parece hallarse en perfecto estado.
A medida
que la lesión progresa, el niño cada vez esta mas postrado. La masa se hace
palpable y debe buscarse en los intervalos entre las crisis cólicas. El tumor
caracterÃstico en salchicha, no suele aparecer hasta que el punto que avanza
alcanza el colon transverso.
DivertÃculo
de meckel
Esta
anomalÃa puede simular un proceso inflamatorio agudo, obstrucción intestinal o
hemorragia gastrointestinal aguda. Puede observarse una pequeña cantidad de
exudación que sale por el ombligo si el divertÃculo todavÃa está unido a
él.
Obstrucción
congénita de duodeno e intestino delgado
El dato
clÃnico mas importante es el vomito. La distensión abdominal dependerá del
nivel en que se halla la obstrucción.
AnomalÃa
del sistema biliar
El dato
mas notable es la ictericia. El abdomen está lleno por el aumento de volumen
del hÃgado y la acumulación de lÃquido ascÃtico; la baza quizás sea
palpable.
Duplicidad
del tubo digestivo
Puede
ocurrir a cualquier nivel, provocando sÃntomas de hemorragia u obstrucción.
Pólipos
rectales
En los
niños pequeños los pólipos rectales son fáciles de palpar con el dedo
menique, casi siempre están unidos a la pared posterior o posterolateral.
Onfalitis
La
infección del ombligo del niño pequeño quizás solo produzca edema,
enrojecimiento, ligero dolor y exudación serosa. Ejerciendo presión cuidadosa
por encima o debajo del ombligo a veces se expulsan una o dos gotas de pus.
Aparecen edema, dolor, enrojecimiento o color obscuro de la piel de la parte
alta del abdomen cuando la celulitis se extiende siguiendo los planos
aponeuróticos o los linfáticos.
Trastorno
patologicos del ombligo
Quiste del
cordón umbilical
Es un
acumulo voluminoso de jalea de wharton a cualquier nivel del cordón
Persistencia
del uraco
Se
manifiesta por un escape intermitente de orina por el ombligo. El orificio de la
fistula, rojo, suele tener tamano variable pero casi siempre es fácil de
descubrir.
Onfalocele
Un
onfalocele se distingue del tipo corriente de hernia umbilical. Se trata de una
hernia de vÃsceras abdominales en la base del cordón umbilical; el saco que
asà se produce es una estructura delgada y transparente, formada solamente de
peritoneo en su parte interna y de membrana amniótica por fuera.
Hernia
umbilical
Es una
protuberancia del ombligo que se produce cuando el niño hace esfuerzos.
Hernia
congénita del diafragma
Los signos
clÃnicos de hernia congénita del diafragma puede ser de aparato respiratorio,
circulatorio o digestivo; cianosis, disnea y vomito son frecuente.
Hernia
intraabdominal
Puede
producirse por defecto congénitos en cualquier parte del mesenterio,
especialmente a nivel del Ãleon terminal. Aberturas similares aparecen a veces
en el mesocolon ascendente por debajo del ligamento de treitz.
Hernia
inguinal
En los
niños, el examen en busca de hernia inguinal considerablemente del mismo en el
adulto. En los niños la hernia inguinal casi siempre es de tipo congénito
indirecto.
Antes de
tocar el niño hay que proceder a una inspección cuidadosa. Si es bastante
mayor, esta deberá efectuarse estando de pie. El diagnostica se establece por
el aspecto y al aparición y desaparición de la hinchazón al toser, llorar o
hacer esfuerzo.
Hidrocele
En el
niño, la hidrocele es redondeada o alargada, quÃstico y bien blando. Se deja
atravesar por la luz y rodea al testÃculo, estar a nivel del cordón
espermático o el conducto de nuck.
TestÃculo
no descendido
La
inspección demuestra que todo el escroto o un lado del mismo es mayor que
normalmente y esta poco desarrollado. A veces una ligera hinchazón
|





















No hay comentarios:
Publicar un comentario